Hormonbehandling til klimakteriet og menopausen
Rationel farmakoterapi nr. 6, 2016
Vær opmærksom på, at der er udgivet et nyt månedsblad om samme emne. Det nye månedsblad ligger her.
Af Ellen Løkkegaard og Jimmi Elers
Gynækologisk obstetrisk afdeling, Nordsjællands Hospital
IRF
I forbindelse med overgangsalderen oplever en del kvinder symptomer, som relaterer sig til de ændrede niveauer af kvindelige kønshormoner. Symptomerne omfatter initialt blødningsforstyrrelser, hede/svedeture, tørhed af slimhinder, led- og knoglesmerter, humørændringer og påvirket seksualitet. Disse symptomer kan lindres ved behandling med de kvindelige kønshormoner østrogen og gestagen.
Hormonbehandling mod gener i klimakteriet og menopausen har været vidt udbredt og anvendt i stigende omfang op gennem 1990’erne, men forbruget har været faldende siden 2002. I dag anvender ca. 25% af de danske kvinder hormoner på et tidspunkt i forbindelse med overgangsalderen mod 50% i 1990’erne.
Den engelske guideline-gruppe National Institute for Health and Care Excellence (NICE) har i efteråret 2015 udgivet en omfattende guideline om anvendelse af hormoner (1), hvor de har gennemgået litteraturen og lavet en række klinisk anvendelige anbefalinger, som gennemgås i den følgende artikel.
Menopause
NICE konkluderer, at overgangsalderen skal håndteres individuelt, og at klimakteriet kan defineres efter 45-års-alderen ved hede/svedeture og uregelmæssige blødninger, og at menopause defineres efter 12 måneder uden blødninger. Der skal ikke anvendes laboratorietest som bestemmelse af AMH, inhibin A eller B, østradiol eller vaginal ultralydsscanning til bestemmelse af menopausestatus. Hos kvinder uden livmoder stilles diagnosen på baggrund af vasomotoriske symptomer, tørhed af slimhinder og humørændringer. Hos kvinder med livmoder, som i forvejen er i hormonbehandling (gestagenspiral, systemisk østrogen og gestagen) grundet blødningsforstyrrelser, kan diagnosen være vanskelig. Da vil videre udredning kun være relevant ved alder under 45 år og andre relevante symptomer på klimakteriet. Her kan blodprøve med FSH-bestemmelse anvendes. FSH-måling kan ikke anvendes hos kvinder, der anvender systemisk østrogen og gestagen eller systemisk gestagenbehandling.
Hormonbehandling af klimakterielle gener er indiceret ved vedvarende og udtalte symptomer, hvor generne påvirker kvindens livskvalitet. Kvinden informeres om stadierne i overgangsalderen, om symptomer og diagnostik, at livsstilintervention kan fremme helbredet og øge det generelle velvære, om fordele og ulemper ved hormonbehandling, non-hormonelle behandlingsalternativer som clonidin- (Catapressan) behandling og muligheden for kognitiv terapi. Endelig informeres kvinden om, at symptomerne og generne ofte er selvlimiterende og i sig selv ufarlige.
Kvinder, der står over for medicinsk eller kirurgisk behandling, der kan inducere overgangsalder, skal informeres om denne risiko, om betydningen heraf i forhold til symptomer samt om mulige tiltag forud for den inducerende behandling.
Symptomhåndtering
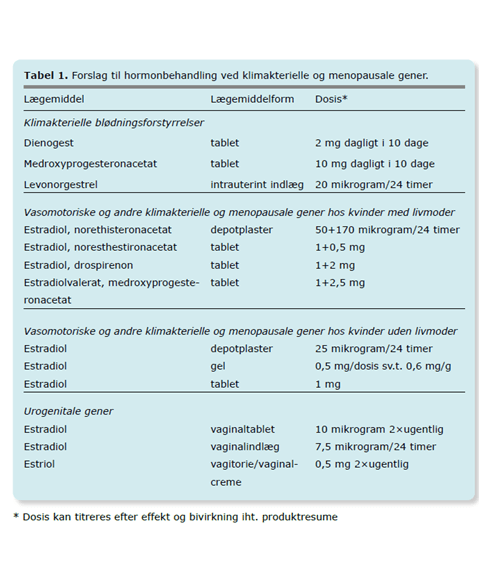
Vejledning i valg af hormonpræparat og dosis afhænger af indikation (se tabel 1). De anførte doser er ved behandlingsstart, og man må individuelt titrere dosis efter effekt og bivirkninger. Samlet behandlingsvarighed bør ikke overstige fem år, og indikationen for behandlingen bør løbende revurderes.
Hede/svedeture
Den kortsigtede håndtering af klimakterielle og menopausale symptomer og gener indbefatter tilbud om hormonbehandling for vasomotoriske symptomer i op til 5 år efter diskussion af langsigtede fordele og risici. Ved behov for behandling kan kvinder med en livmoder tilbydes kombineret østrogen og gestagen, hvorimod østrogen alene kan gives til kvinder uden livmoder (Se tabel 1). Der anbefales ikke rutinemæssigt brug af selektive serotonin reuptakehæmmere (SSRI), serotonin og noradrenalin reuptakehæmmere (SNRI) eller clonidin som første valg til vasomotoriske symptomer alene. Der udbydes forskellige kosttilskud. Mest brugt er isoflavonholdige produkter som soja og sort cohosh. Isoflavoner er et phytoøstrogen og menes at kunne lindre generne af østrogenmangel. Evidensen om virkninger og bivirkninger af disse præparater er begrænset.
Psykologiske symptomer
Vedrørende psykologiske symptomer skal man overveje, om hormonbehandling kan afhjælpe humørændringer, og om kognitiv terapi kan afhjælpe et eventuelt nedsat stemningsleje eller angst, der opstår som følge af overgangsalderen. Der er ikke evidens for, at SSRI og SNRI kan hæve stemningslejet hos kvinder i overgangsalderen som ikke tidligere har været diagnosticeret med depression.
Seksualfunktion
Hos kvinder i overgangsalderen med nedsat seksuallyst, som ikke bedres ved hormonbehandling med østrogen og eventuelt gestagen, kan testosterontilskud overvejes. Testosteronbehandling bør varetages af gynækolog med særlig erfaring heri.
Tørre slimhinder
Ved gener som følge af urogenital atrofi, eksempelvis tørhed i skeden, pletblødning, dyspareuni, dysuri, svie omkring introitus og urethra, recidiverende urinvejsinfektioner, anbefales vaginal østrogenbehandling. Der kan være behov for vaginal behandling, selv om kvinden får systemisk hormonbehandling. Det anbefales at fortsætte den supplerende vaginale behandling, så længe der er behov for symptomlindring. Der kan foretages dosisøgning ved manglende lindring. Generelt gælder det for urogenital atrofi, at symptomerne ofte kommer tilbage, når behandlingen ophører.
Bivirkninger ved vaginal østrogen er sjældne, men ved vaginalblødning skal kvinden opfordres til at kontakte sin praktiserende læge. Derudover kan fugtighedscremer og smøremidler anvendes ved vaginal tørhed enten alene eller som supplement til vaginalt østrogen.
Bioidentiske hormoner og perikon
Nogle kvinder ønsker bioidentiske hormoner, eksempelvis naturlige planteøstrogener. Her må man informere om, at kvalitet, renhed og bestanddele af bioidentiske produkter kan være ukendt. Nogle kvinder ønsker at anvende perikon til lindring af vasomotoriske symptomer. Studier har vist, at det har en gavnlig effekt. Her må man informere om, at der er va-riation i typen og styrken af præparaterne, usikkerhed om dosering og effekt samt mulige alvorlige interaktioner med andre lægemidler (herunder tamoxifen, antikoagulantia og antikonvulsiva). Ved anamnese med mammacancer eller ved øget disposition herfor er påvirkning af risikoen ved anvendelse af perikon ukendt.
Screeningsprogrammer
Generelt anbefales det, at menopausale kvinder skal følge de nationalt anbefalede screeningsprogrammer for mammacancer og cervixcancer. Det anbefales, at der følges op på en iværksat hormonbehandling efter 3 måneder for at vurdere effekt, og hvorvidt behandlingen tåles, herefter anbefales årlig opfølgning.
Henvisning til gynækolog
Ved vurderet behov for behandling, men kontraindikation for hormonbehandling, usikkerhed om de bedst egnede behandlingsmuligheder eller vedvarende generende bivirkninger ved hormonbehandling anbefales henvisning til gynækolog. Vaginalblødning er en almindelig bivirkning af hormonbehandling inden for de første 3 måneder af behandlingen. Ved vaginalblødning opstået efter 3 måneders kontrol skal kvinden henvises til udredning sv.t. de danske pakkeforløb.
Cancer og hormonbehandling
Menopausal hormonbehandling med østrogen alene er forbundet med lille eller ingen ændring i risiko for mammacancer, mens kombinationsbehandling med østrogen og gestagen kan være forbundet med en stigning i risiko for mammacancer. Risikoen er relateret til behandlingsvarighed og reduceres efter ophør af menopausal hormonbehandling. Generelt er østrogen- og gestagenbehandling kontraindiceret til kvinder med mammacancer eller disposition herfor. Danske tal viser en øget risiko for ovariecancer ved oral, transdermal og vaginal hormonbehandling (2), øget risiko for endometriecancer ved al anden hormonbehandling end kontinuert kombineret (3), mens der er uændret eller nedsat risiko for coloncancer (4). Disse sygdomme er ikke vurderet i NICE-guidelinen.
Venøse blodpropper
Der er øget risiko for venøs tromboemboli (VTE) ved oral hormonbehandling sammenlignet med baggrundsbefolkningen, mens risiko for VTE ved transdermal hormonbehandling (plaster, gel) i terapeutiske doser sammenlignet med ingen behandling er den samme. Transdermal snarere end oral hormonbehandling bør derfor overvejes til kvinder i overgangsalderen, hvor der er øget risiko for VTE, herunder kvinder med et BMI over 30 kg/m2.
Overvej at henvise kvinder i overgangsalderen med høj risiko for VTE (eksempelvis kvinder med familiær disposition til VTE eller arvelig trombofili) til trombofili-udredning, før man overvejer hormonbehandling.
Arterielle blodpropper
Menopausal hormonbehandling med østrogen og gestagen er ikke vist at øge risikoen for hjertekarsygdom, når kvinder starter behandling inden 60-års-alderen, ligesom risikoen for død af hjertekarsygdom heller ikke er påvirket. Generelt er hormonbehandling med østrogen og gestagen forbundet med let øget eller ingen stigning i risikoen for iskæmisk hjertesygdom. For behandling med østrogen alene ses der ingen eller nedsat risiko for iskæmisk hjertesygdom. Observationelle studier fra Danmark baseret på registerinformationer om alle danske kvinder tyder på, at risikoen for iskæmisk hjertekarsygdom er uændret ved transdermal behandling og nedsat ved vaginal behandling (5).
Menopausal hormonbehandling med oralt østrogen er forbundet med en let øget risiko for apopleksi sammenlignet med transdermal østrogenbehandling, hvor risiko for apopleksi ikke er øget sammenlignet med baggrundsbefolkningen. Risikoen for apopleksi ser ud til at være uændret ved transdermal hormonbehandling med østrogen og gestagen og nedsat ved transdermal og vaginal hormonbehandling med østrogen (6). Generelt er risikoen for apopleksi hos kvinder i alderen under 60 år meget lav.
NICE finder ikke, at tilstedeværelse af kardiovaskulære risikofaktorer er kontraindikation for menopausal hormonbehandling, så længe de styres optimalt (rygeophør, blodtrykskontrol, blodsukkerkontrol) (7). Dette er i modstrid til de amerikanske anbefalinger fra North American Menopause Society (NAMS) (8), der ved moderate til svære hede/svedeture anbefaler, at man starter med 3 måneders livsstils-intervention og udreder risikofaktorer for hjertekarsygdomme. Hvis livsstils-intervention ikke har tilstrækkelig effekt, skal man behandle differentieret i forhold til den kardielle udredning. Kvinder med høj risiko for hjertekarsygdom frarådes menopausal hormonbehandling, kvinder med moderat risiko og menopause inden for de sidste 10 år anbefales transdermal behandling. NAMS tilråder ikke behandling af kvinder med menopause for mere end 10 år siden. Dansk Selskab for Obstetrik og Gynækologi er i gang med udarbejdelse af en guideline om hormonbehandling til klimakteriet og menopausen. Det forventes, at medføre klare danske retningslinjer og anbefalinger for hormonbehandling og risiko for blodpropper.
Type 2-diabetes
Menopausal hormonbehandling øger ikke risikoen for type 2-diabetes, og for kvinder med type 2-diabetes er menopausal hormonbehandling generelt ikke forbundet med en negativ indvirkning på blodsukkerregulering.
Osteoporose og muskelpåvirkning
Risikoen for osteoporosefrakturer for kvinder omkring overgangsalderen er lav og falder under menopausal hormonbehandling, men stiger, når behandlingen stopper. Der er begrænset evidens, der tyder på, at menopausal hormonbehandling kan øge muskelmasse og muskelstyrke, samt at muskelmassen og muskelstyrken opretholdes under hormonbehandling.
Korrespondance
Ellen Løkkegaard, ellen.christine.leth.loekkegaard@regionh.dk
Referencer
1. https://www.nice.org.uk/guidance/ng23
2. Hormone therapy and ovarian cancer.
Mørch LS, Løkkegaard E, Andreasen AH, Krüger-Kjaer S, Lidegaard O.
JAMA. 2009 Jul 15;302(3):298-305. doi: 10.1001/jama.2009.1052.
3. The influence of hormone therapies on type I and II endometrial cancer: A nationwide cohort study.
Mørch LS, Kjaer SK, Keiding N, Løkkegaard E, Lidegaard Ø.
Int J Cancer. 2016 Mar 15;138(6):1506-15. doi: 10.1002/ijc.29878. Epub 2015 Oct 13.
4. The influence of hormone therapies on colon and rectal cancer.
Mørch LS, Lidegaard Ø, Keiding N, Løkkegaard E, Kjær SK.
Eur J Epidemiol. 2016 May;31(5):481-9. doi: 10.1007/s10654-016-0116-z. Epub 2016 Jan 12.
5. Hormone therapy and risk of myocardial infarction: a national register study.
Løkkegaard E, Andreasen AH, Jacobsen RK, Nielsen LH, Agger C, Lidegaard Ø.
Eur Heart J. 2008 Nov;29(21):2660-8. doi: 10.1093/eurheartj/ehn408. Epub 2008 Sep 30.
6. Associations between postmenopausal hormone therapy and strokes in a National cohort study Maturitas May 2015Volume 81, Issue 1, Page 136 Løkkegaard E, Nielsen AK, Lidegaard Ø
7. Menopause. 2015 Mar;22(3):247-53. doi: 10.1097/GME.0000000000000373.
Algorithm and mobile app for menopausal symptom management and hormonal/non-hormonal therapy decision making: a clinical decision-support tool from The North American Menopause Society.
Manson JE1, Ames JM, Shapiro M, Gass ML, Shifren JL, Stuenkel CA, Pinkerton JV, Kaunitz AM, Pace DT, Kagan R, Schnatz PF, Kingsberg SA, Liu JH, Joffe H, Richard-Davis G, Goldstein SR, Schiff I, Utian WH.
8. JAMA. 2013 Oct 2;310(13):1353-68. doi: 10.1001/jama.2013.278040.
Menopausal hormone therapy and health outcomes during the intervention and extended poststopping phases of the Women's Health Initiative randomized trials.
Manson JE1, Chlebowski RT, Stefanick ML, Aragaki AK, Rossouw JE, Prentice RL, Anderson G, Howard BV, Thomson CA, LaCroix AZ, Wactawski-Wende J,Jackson RD, Limacher M, Margolis KL, Wassertheil-Smoller S, Beresford SA, Cauley JA, Eaton CB, Gass M, Hsia J, Johnson KC, Kooperberg C, Kuller LH,Lewis CE, Liu S, Martin LW, Ockene JK, O'Sullivan MJ, Powell LH, Simon MS, Van Horn L, Vitolins MZ, Wallace RB.